- 医療関係者向けホーム
- 医療関連情報
- よりぬき産婦人科トピックス
- 産婦人科医が知っておくべき思春期の女性の気分障害(Vol.12 No.1 最新医学レポート)
2023年3月7日公開
産婦人科医が知っておくべき思春期の女性の気分障害
山下 洋先生
九州大学病院
子どものこころの診療部
特任准教授
本コンテンツは、OG SCOPE Vol.12 No.1 最新医学レポート(2022年7月発行)の記事を一部再編集しております。
はじめに
生殖に関連するマイルストーン(リプロダクティブ・イベント)とメンタルヘルスの関連は女性において重要である。主要なマイルストーンとして初潮周辺期から始まる思春期、妊娠と子どもの誕生および閉経があり、いずれもメンタルヘルスの問題、なかでも気分障害(うつ病)との関連がみられる。思春期にはじまり妊娠と子どもの誕生から育児へとつながる次世代育成サイクルのライフコースでも有病率が急増する思春期を中心に、気分障害の実態と治療・予防について述べる。
思春期(初潮周辺期)における気分障害の疫学
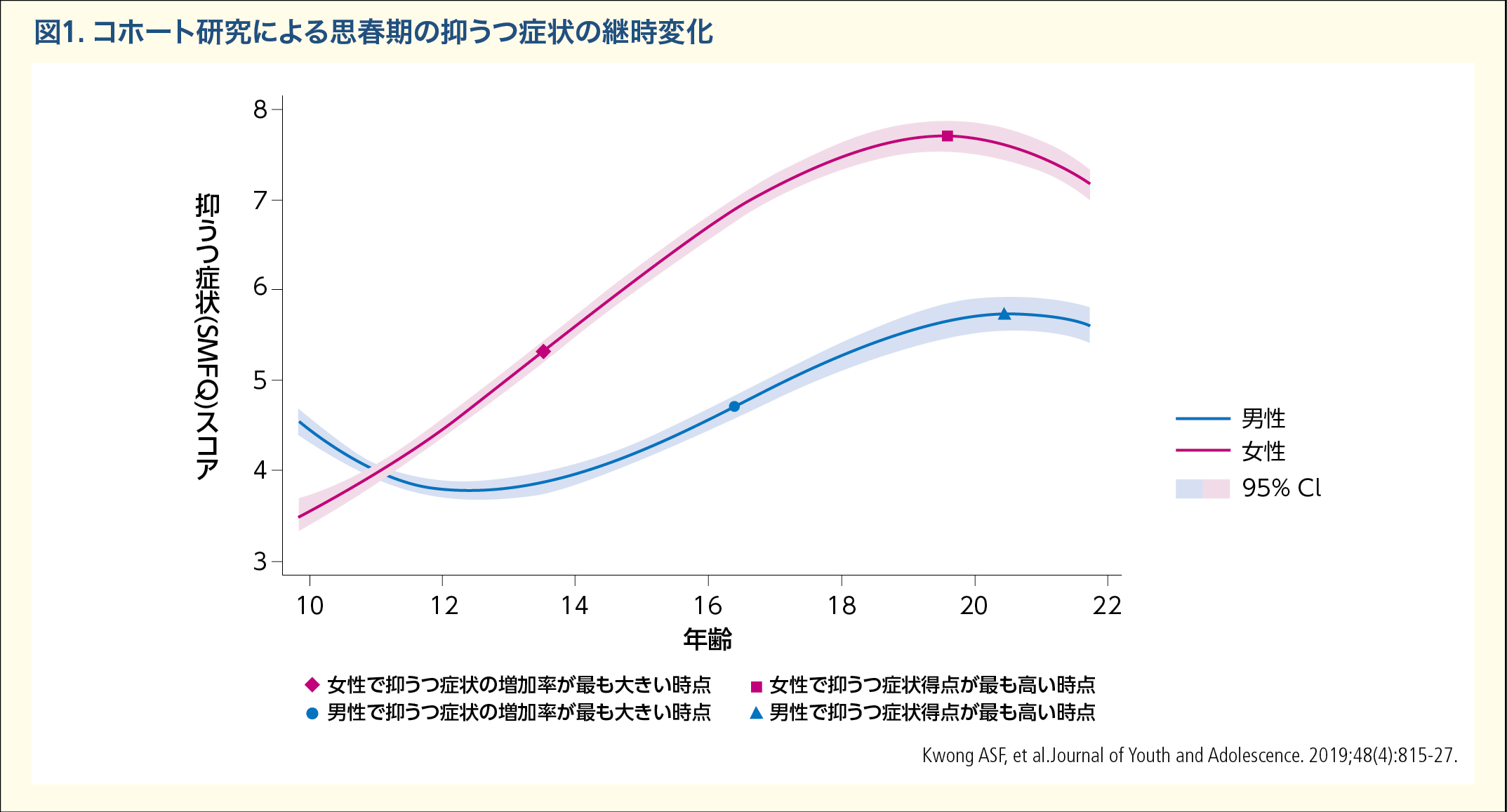
欧米では生涯を通じた気分障害とその併存障害についての全国調査が実施されている。気分障害の発症率の性差をライフサイクルに沿ってみると、思春期前まではおよそ同程度かわずかに男児に多くADHDや破壊的行動の併存がしばしばみられる。この傾向は思春期の到来とともに劇的に変化し、その男女比はおよそ1対2で女児の方が多くなる。縦断研究では、初潮の発来とともに女性では特異的に気分障害の発症率が高まる実態が明らかにされている1)。思春期から青年期(15歳〜24歳)の大うつ病の有病率は女性では約20%にのぼる一方、男性では約10%に留まる。このような差は12〜14歳と15〜19歳の年齢層のあいだで生じる2,3) (図1)。
思春期の気分障害の特徴と併存症
小児期から思春期の心理社会的発達の移行期に気分障害の表現型は変化する。基本症状の気分の障害は小児期など若年例ほどイライラや不機嫌のかたちを取りやすい。また性差として男児ではイライラや不機嫌を示しやすい一方、女児では強い絶望感に加え、疲労感、食欲の障害、痛みなどの身体症状を多く経験する傾向がある。また思春期の気分障害では他の精神障害の併存率が7割以上と高い。女児では6割近くが発症に先立って不安症がみられ、不安症状が多いことで気分障害の発症のリスクが上昇する。DSM5で新たに採用された診断基準に重篤気分調節症(DMDD)があるが、小児期に多く発症し怒りの爆発やかんしゃくなど破壊的行動も伴う強いイライラや不機嫌が長期間持続する。生得的な神経発達の特性である注意欠如多動症(ADHD)のある人でも感情調節の困難がみられ、失敗体験の累積による二次的な自尊心の低下から気分障害を発症しやすい。
気分障害の若者では喫煙や飲酒を含む気分改善を目的とした物質使用から依存症の併発が懸念される。不潔恐怖や確認癖などの強迫症および摂食障害も発症時期は初潮発来時、あるいは妊娠期、産後が多く気分障害と併存しやすい。気分障害と強迫症、摂食障害の相互の併存率の高さや臨床像より気分や衝動コントロールに関連する神経生物学的背景や心理社会的背景を共通して持つことが考えられる。
思春期の気分障害の生理学的背景
初潮の発来と思春期および月経前や産後など生殖ホルモンのレベルが急速に変化するリプロダクティブ・イベントでは気分障害の症状がしばしばみられる。月経周期による生殖ホルモンの変動とストレス応答系のHPA Axis(hypothamic-pituitry-adrenal axis)の活動状態とは双方向性に影響し合う。月経周期の開始による生殖ホルモンなどの内分泌学的環境の変化はセロトニン受容体の産生の過程に転写レベルで作用し、受容体のサブタイプの分布や機能を変化させ、セロトニン・システムを中心とする気分障害発症の神経内分泌学的感受性が増す。
睡眠ステージの構造に反映される生体リズムの異常と気分障害にも関連がある。月経周期や妊娠出産による生殖ホルモンの変化は睡眠リズムに影響を与える。女性では思春期前期の睡眠脳波のパターンの異常が2年以内の大うつ病の発症を予測する一方で、小児期のうつ病では同様な異常はみられない。脳の休息・活動のサイクル(睡眠リズム、生理的機能、気分や行動の組織化)は年齢や性別の影響を強く受け、思春期の睡眠リズムや月経周期の不規則さが、いわゆる体内時計のような社会的なリズムの破綻を生じ、他の脆弱性因子との相互作用から気分障害の発症につながるメカニズムが考えられる。
気分障害に関連する心理社会的要因
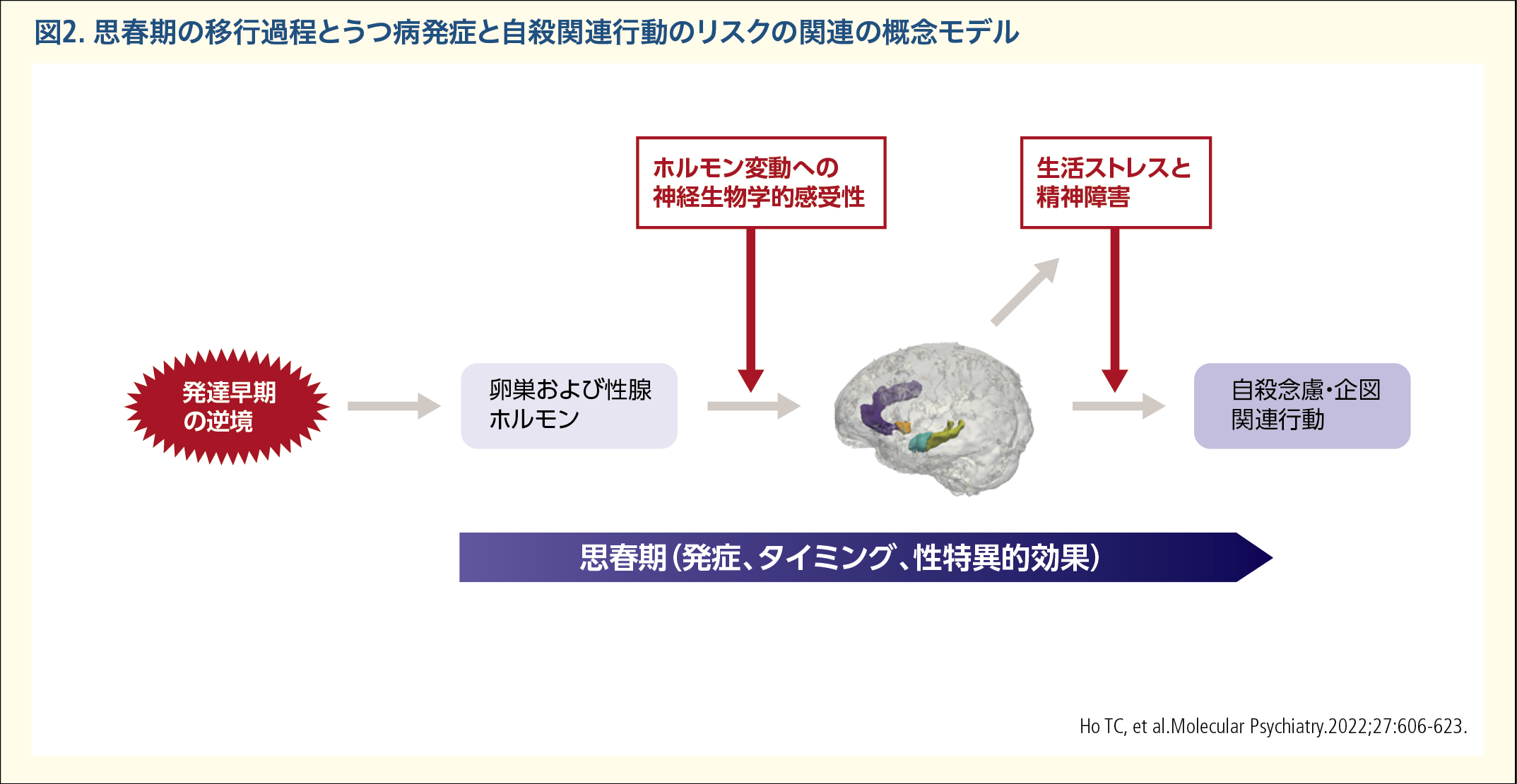
気分障害の発症メカニズムは多因子性であり生物・心理・社会モデルにもとづく。心理社会的要因には思春期の変化で生じる否定的なボディーイメージや低い自己評価、ストレスを生む人生上の出来事(ライフイベント)、社会的サポートの乏しさなどがある。思春期中期(15〜18歳)の女性は人生上で、もっとも自殺行動のリスクが高く、男児の2倍近い。女児では9歳頃から自殺行動の頻度が急上昇し17歳頃まであがり続け、19歳以降急速に低下する。思春期の自殺念慮や自殺企図ともっとも強く関連しているのが、女性であることおよび気分障害への罹患である4)
(図2)。
思春期の心理社会的状況の急速な変化は、同世代集団や学校とのつながりの感覚を見失うこと、学生の集団が持っている性への偏見、学校や地域社会での暴力や貧困への曝露、またジェンダーに対応したセクシュアリティーに関する社会的サポートの欠如などにつながりやすい。また小児期の身体的虐待や性的虐待の頻度の高さと共に、それらを経験した女性では気分障害の発症率は3倍近く高まる5)。また小児期に虐待、なかでも性的虐待を体験した女児では、初潮のタイミングは早くなり、直接・間接に性的なリスクに曝す行動へとつながるという発達経路が報告されている。
戦時下など大規模な外傷的ストレスに曝された地域の子どもたちでは、初潮の時期は遅くなったというエビデンスもあり外傷的ストレスが生殖サイクルと気分障害発症に与える影響については様々な報告がある。思春期の子どもの心身の健康と家族関係の関連も重要である。養育体験における暖かさや親から受けるケアなど、親とのつながりの感覚は抑うつ気分や自分の健康をリスクに曝す行動からの防御因子となる。
気分障害と関連障害への治療的対応
思春期の気分障害への治療的対応では、生物・心理・社会(Bio Psycho Social)モデルにもとづき、それぞれの側面への統合的介入が考えられる。
1)心理社会的介入 うつ病の家族歴など生物学的リスクをもつ思春期の子どもに対し、環境面の不利な状況を改善し、認知行動変容的なアプローチにより低い自己評価や主張性などの認知的脆弱性を減ずるなどの早期介入がある。他に予防的に介入し変化させることが可能な要因として前思春期における同世代集団への心理社会的介入や家族機能への支援がある。心理教育的なアプローチとして思春期への移行期にある子どもと家族に対してリプロダクティブヘルスとともに気分障害などの精神保健の問題も含めた情報提供を行う。
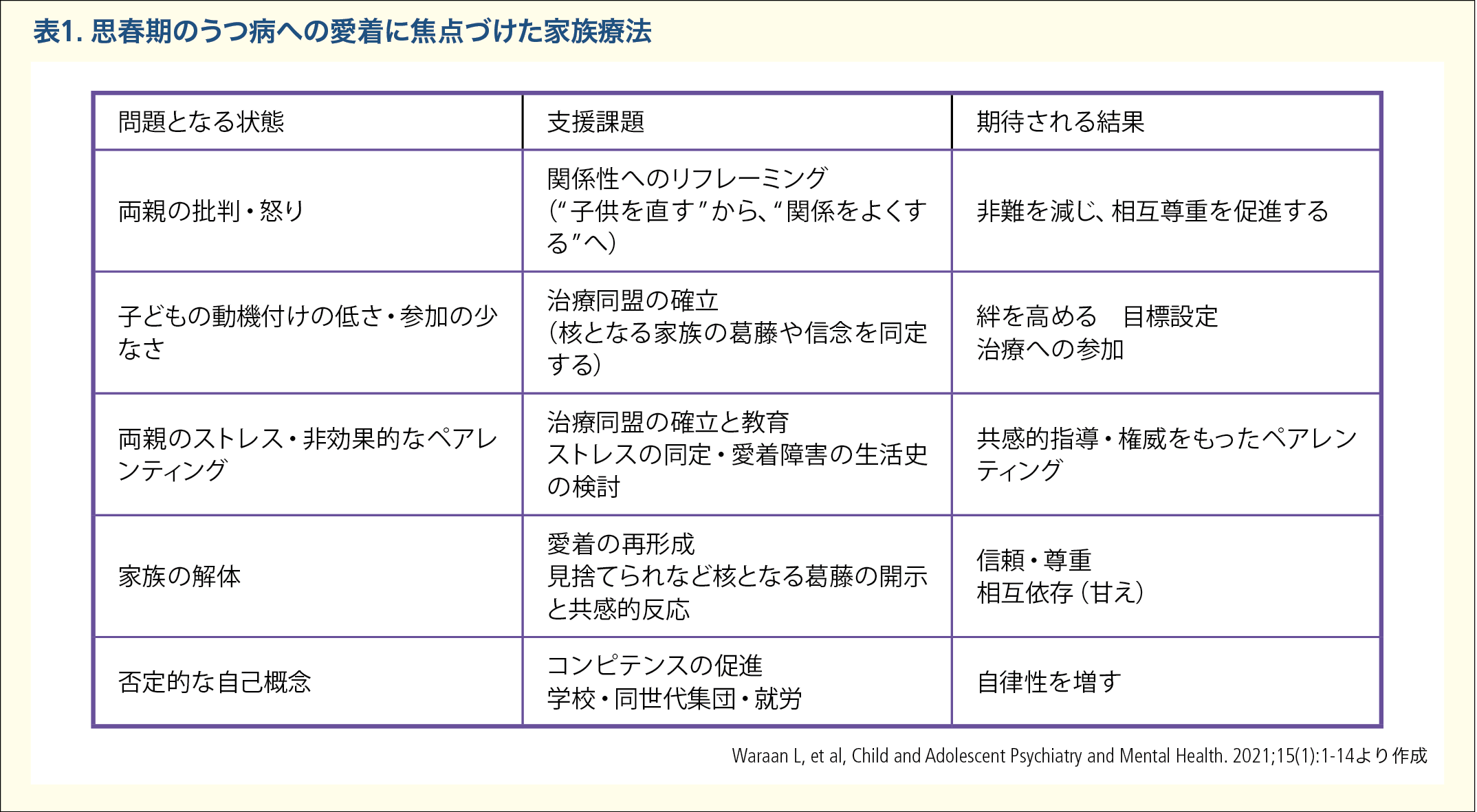
初潮周辺期の乱れやすい体調や社会的リズムを整えることは不適応状態の進行の予防につながる。また身体的な変化を否定的な自己イメージとしてとらえないための情報提供は家庭よりも学校でなされる方が適切な場合がある。同世代集団で発達課題を共有し個人的経験に承認を与えられることは自己同一性の形成に不可欠な要素であり予防的意義がある。親に対しては思春期を迎える子どもが、家族の受容的で暖かい関係性のもとで、自らの心身の変化を肯定的に受け止めることができるように見守ることが強調される。親子間の世代間境界の確立と共に安定したアタッチメントを再形成する、愛着にもとづく家族療法(ABFT)は、思春期のうつ病への治療的介入の1つである6)(表1)。個人への心理社会的治療として対人関係の問題への対処を通じて抑うつ症状の改善を図る対人関係療法や否定的認知の再構成や気分改善のための行動変容を図る認知行動療法は高い有効性が確立されている。
2)生物学的介入 抑うつ症状による機能障害が顕著な場合、薬物療法などの生物学的介入を検討する。セロトニン再取り込み阻害剤(SSRI)の有効性は、前記の心理社会的治療の組み合わせによる治療により自殺企図の予防も含めて他の治療よりも有効であった7)。思春期など若年発症のうつ病エピソードでは気分の不安定化が目立つ例も多く双極性障害と診断される場合もある。気分安定薬や気分安定作用のある第2世代抗精神病薬による治療が推奨される8)。
参考文献
- 1)Salk RH, Hyde JS, Abramson LY. Gender differences in depression in representative national samples: Meta-analyses of diagnoses and symptoms. Psychological Bulletin. 2017;143(8):783-822.
- 2)Kwong ASF, Manley D, Timpson NJ, Pearson RM, Heron J, Sallis H, et al. Identifying critical points of trajectories of depressive symptoms from childhood to young adulthood. Journal of Youth and Adolescence. 2019;48(4):815-27.
- 3)Kessler RC, Walters EE. Epidemiology of DSM‐III‐R major depression and minor depression among adolescents and young adults in the national comorbidity survey. Depression and Anxiety. 1998;7(1):3-14.
- 4)Ho TC, Gifuni AJ, Gotlib IH. Psychobiological risk factors for suicidal thoughts and behaviors in adolescence: a consideration of the role of puberty. Molecular Psychiatry.2022;27:606-23.
- 5)Kircanski K, Sisk LM, Ho TC, Humphreys KL, King LS, Colich NL, et al. Early life stress, cortisol, frontolimbic connectivity, and depressive symptoms during puberty. Development and Psychopathology. 2019;31(3):1011-22.
- 6)Waraan L, Rognli EW, Czajkowski NO, Aalberg M, Mehlum L. Effectiveness of attachment-based family therapy compared to treatment as usual for depressed adolescents in community mental health clinics. Child and Adolescent Psychiatry and Mental Health. 2021;15(1):1-14.
- 7)Hussain H, Dubicka B, Wilkinson P. Recent developments in the treatment of major depressive disorder in children and adolescents. Evidence-Based Mental Health. 2018;21(3):101-6.
- 8)Patel RS, Veluri N, Patel J, Patel R, Machado T, Diler R. Second-Generation Antipsychotics in Management of Acute Pediatric Bipolar Depression: A Systematic Review and Meta-analysis. Journal of Child and Adolescent Psychopharmacology. 2021;31(8):521-30.
2023年3月作成
17125-1/N13 60 PI